QUY TRÌNH KỸ THUẬT-THỦ THUẬT TẠI BỆNH VIỆN TÂM THẦN MỸ ĐỨC- HÀ NỘI
QUY TRÌNH KỸ THUẬT KHAI THÔNG ĐƯỜNG THỞ
I. ĐẠI CƯƠNG
Khai thông đường thở là một kỹ thuật cấp cứu rất quan trong đối với các người thực hiện cấp cứu nhằm đảm bảo ô xy và thông khí đầy đủ cho Người bệnh.
II. CHỈ ĐỊNH
– Tắc nghẽn đường thở do tụt lưỡi
– Tắc nghẽn đường thở do dịch tiết
– Tắc nghẽn đường thở do di vật
III. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định
Lưu ý: nếu nghi có chấn thương cột sống cổ thì phải cố định cột sống cổ trước khi tiến hành bất kể kỹ thuật nào làm thay đổi tư thế cổ Người bệnh.
IV. CHUẨN BỊ
1. Người thực hiện: bác sỹ, điều dưỡng, kỹ thuật viên thành thạo kỹ thuật.
2. Phương tiện: Forcep lấy dị vật, sonde hút đờm và máy hút đờm
3. Người bệnh: nếu Người bệnh tỉnh cần giải thích rõ thủ thuật
4. Hồ sơ bệnh án:
Giải thích về kỹ thuật cho Người bệnh, gia đình Người bệnh trong trường hợp cần thiết yêu cầu gia đình Người bệnh ký cam kết đồng ý thực hiện kỹ thuật, phiếu ghi chép theo dõi thủ thuật.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra hồ sơ: Kiểm tra lại chỉ định, chống chỉ định và cam kết đồng ý thực hiện thủ thuật.
2. Kiểm tra người bệnh: Kiểm tra lại các chức năng sống của Người bệnh trước khi tiến hành thủ thuật
3. Thực hiện kỹ thuật
3.1. Kỹ thuật ngửa đầu/nâng cằm: Người bệnh nằm ngửa.
Bước 1: Người thực hiện đứng một bên của Người bệnh
Bước 2: Một tay đặt dưới cằm và nâng cằm lên trên, tay còn lại đặt trên
trán, ép xuống dưới và về phía thân
Bước 3: Kiểm tra đường thở và lấy bỏ dị vật nếu có

3.2. Kỹ thuật ấn giữ hàm
Bước 1: Người thực hiện đứng phía đầu Người bệnh
Bước 2: Ngón tay trỏ và ngón giữa của hai tay móc vào góc hàm, ngón cái tì vào cằm. Dùng lực của cẳng tay kéo cằm Người bệnh lên trên và về phía đầu Bước Bước 3: Kiểm tra đường thở và lấy bỏ dị vật nếu có

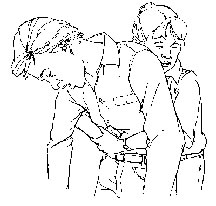
3.3. Kỹ thuật Heimlich: khi Người bệnh tỉnh và hợp tác Bước 1: Người thực hiện đứng phía sau Người bệnh
Bước 2: Một bàn tay nắm lại, tay còn lại cầm cổ tay của tay nắm. Dùng lực kéo của cánh tay giật mạnh và dứt khoát đồng thì với thì thở ra của Người bệnh Bước 3: Kiểm tra đường thở và dị vật đã bật ra ngoài chưa
3.4. Kỹ thuật Heimlich: khi Người bệnh bất tỉnh Bước 1: Người thực hiện ngồi lên đùi Người bệnh
Bước 2: Một bàn tay nắm lại, tay còn lại đan chéo với bàn tay nắm. Cùi tay đặt trên vùng thượng vị của Người bệnh. Dùng trọng lực của nửa thân mình, đẩy thẳng cánh tay với cẳng tay với động tác mạnh và dứt khoát đồng thì với thì thở ra của Người bệnh
Bước 3: Kiểm tra đường thở và lấy bỏ dị vật nếu có
3.5. Kỹ thuật lấy bỏ dị vật bằng tay
Bước 1: Người thực hiện đứng 1 bên của Người bệnh
Bước 2: Mở miệng Người bệnh. Ngón tay cái của một tay móc vào hàm dưới và đầy xuống dưới. Ngón tay trỏ của tay còn lại móc vào khoang miệng để lấy dị vật.
Bước 3: Kiểm tra đường thở
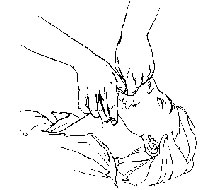
3.6. Kỹ thuật vỗ lưng/ép ngực cho trẻ nhỏ Tư thế nằm sấp:
Bước 1: Người thực hiện đặt trẻ úp lên mặt trong của một cẳng tay, bàn tay giữ cho cổ thẳng
Bước 2: Để đầu trẻ thấp và hướng mặt trẻ xuống dưới. Người thực hiện dùng tay
còn lại vỗ nhẹ nhưng dứng khoát vào vùng lưng trẻ
Bước 3: Lật ngửa trẻ để kiểm tra đường thở và lấy bỏ dị vật
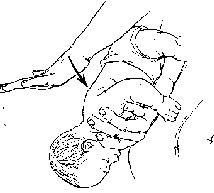
Tư thế nằm ngửa:
Bước 1: Người thực hiện đặt trẻ nằm ngửa lên mặt trong của một cẳng tay, bàn tay giữ cho cổ thẳng
Bước 2: Để đầu trẻ thấp. Người thực hiện dùng ngón trỏ và ngón giữa của tay còn lại ép nhẹ nhưng dứng khoát vào vùng thượng vị của trẻ
VI. THEO DÕI
– Theo dõi các dấu hiệu chức năng sống của Người bệnh
– Theo dõi tình trạng đường thở. Một kỹ thuật hiệu quả khi Người bệnh dễ chịu hơn. Hết các triệu chứng của tắc nghẽn.
VII. TAI BIẾN:
Ít tai biến nếu tiến hành đúng kỹ thuật
QUY TRÌNH KỸ THUẬT THỔI NGẠT
I. ĐẠI CƯƠNG
– Thổi ngạt là phương pháp cấp cứu nạn nhân ngừng thở đột ngột do nhiều nguyên nhân khác nhau gây nên (sập hầm, đuối nước, điện giật, ngộ độc… ) nhưng chưa có ngừng tuần hoàn hoặc có ngừng tuần hoàn.
– Thổi ngạt được tiến hành bằng cách người cấp cứu thổi trực tiếp hơi của mình qua mồm nạn nhân.
II. CHỈ ĐỊNH
– Ngừng tuần hoàn
– Ngừng thở đột ngột nhưng chưa có ngừng tuần hoàn
III. CHỐNG CHỈ ĐỊNH
– Không có chống chỉ định.
– Tuy nhiên không thổi ngạt trực tiếp với những nạn nhân nghi có nhiều khả năng mắc bệnh truyền nhiễm: HIV…
VII. CHUẨN BỊ
1. Người thực hiện
– Bác sĩ, điều dưỡng hoặc người được đào tạo và nắm được kỹ thuật
2. Dụng cụ: hộp dụng cụ cấp cứu ngừng thở ngừng tim, được chuẩn bị sẵn
– Bóng, mặt nạ, ống NKQ, máy theo dõi Người bệnh có điện tim, bơm tiêm 5ml, găng, mũ, khẩu trang,..
– Máy sốc điện, oxi,
– Thuốc Adrenalin, dịch truyền, catheter ngoại biên,.
3. Người bệnh
Đặt Người bệnh ở tư thế nằm ngửa
IV. CÁC BƯỚC TIẾN HÀNH
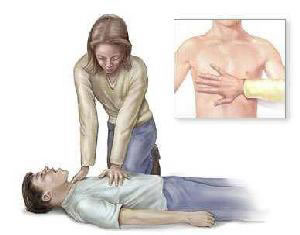
– Nạn nhân nằm ngửa, mở đường dẫn khí bằng cách ngửa đầu và nâng cằm + Đặt một bàn tay (thường là tay không thuận) lên trán nạn nhân và đẩy
ngửa đầu nạn nhân ra sau một cách nhẹ nhàng trong khi vẫn thả các ngón tay cái và trỏ tự do để bóp bịt mũi nạn nhân nếu cần thổi ngạt
+ Đặt các đầu ngón tay của bàn tay còn lại (thường là tay thuận) dưới cằm nạn nhân, nâng cằm lên để mở đường dẫn khí.
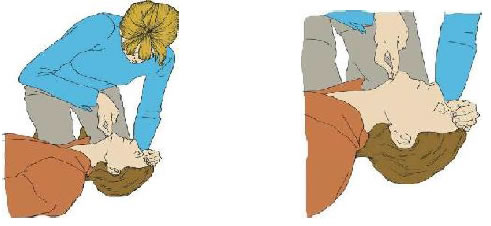
Hình 1 và 2: Tư thế ngửa đầu và nâng cằm
(Không được đẩy mạnh hàm nạn nhân vì động tác này có thể làm cột sống cổ bị tổn thương nặng hơn nếu có kèm chấn thương. Vì vậy, nên mở đường dẫn khí (ngửa đầu và nâng cằm) một cách thận trọng cho cả nạn nhân có hoặc không có tổn thương cột sống cổ).
– Giữ mở đường dẫn khí, kiểm tra hô hấp (quan sát, nghe ngóng và cảm nhận nhịp thở).
V. THEO DÕI
Nếu thổi ngạt có kết quả:
Chú ý tư thế Người bệnh, sắc mặt, đồng tử, nhịp thở, mạch, huyết áp…
Vận chuyển Người bệnh đến cơ sở y tế gần nhất nếu Người bệnh tái lập được tự thở.
QUY TRÌNH KỸ THUẬT THỞ OXY QUA GỌNG KÍNH
I. ĐẠI CƯƠNG
Thở oxy là một thủ thuật thường được thực hiện cho Người bệnh đặc biệt Người bệnh ở phòng cấp cứu. Mục đích cung cấp lượng khí thở vào có hàm lượng oxy cao hơn so với khí phòng (FiO2).
Thở oxy qua gọng kính là thủ thuật đơn giản, thường được lựa chọn ban đầu cho các Người bệnh cần thở oxy.
Thủ thuật này thường được thực hiện bởi điều dưỡng
II. DỤNG CỤ THỞ OXY
– Oxy gọng kính là dụng cụ tương đối đơn giản, được gài ở môi trên của Người bệnh, có hai chấu hơi cong được đặt vào hai lỗ mũi (hình 1).
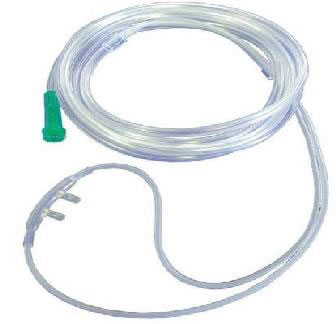
Hình 1. Oxy gọng kính
III. CHỈ ĐỊNH
Thở oxy qua gọng kính thường là thủ thuật được lựa chọn ban đầu cho các Người bệnh có chỉ định thở oxy bao gồm:
1. Giảm oxy hóa máu mức độ nhẹ / trung bình PaO2<60mmHg, SaO2<90% (thở oxy phòng).
2. Tăng công hô hấp
3. Tăng công cơ tim
4. Tăng áp động mạch phổi
IV. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định tuyệt đối. Chống chỉ định tương đối:
– Hẹp hoặc tắc mũi do chất nhầy
– Polype trong mũi.
V. CHUẨN BỊ
1. Người thực hiện thủ thuật : Điều dưỡng.
2. Phương tiện
– Oxy gọng kính
– Bình làm ẩm nối với hệ thống oxy trung tâm
3. Người bệnh
– Người bệnh được giải thích các lợi ích, nguy cơ của thủ thuật. Động viên Người bệnh hợp tác thở.
– Đảm bảo đường thở thông thoáng
4. Hồ sơ bệnh án
VI. CÁC BƯỚC TIẾN HÀNH
– Bật oxy nguồn xem có hoạt động không.
– Kiểm tra bình làm ẩm đủ nước
– Điều chỉnh lưu lượng oxy phù hợp với từng Người bệnh (đảm bảo oxy hóa máu), thường đặt 1 – 6 lít/phút
– Nối hệ thống dây oxy gọng kính vào Người bệnh.
VII. THEO DÕI
1. Đánh giá đáp ứng của Người bệnh sau thở oxy về lâm sàng và khí máu
– Lâm sàng: đánh giá về hô hấp, tim mạch, thần kinh.
– Khí máu: các chỉ số PaO2, SaO2, Pa CO2…..
2. Đánh giá sự dung nạp của Người bệnh với dụng cụ thở oxy.
3. Ghi chép hồ sơ thủ thuật.
VIII. BIẾN CHỨNG
Thường không có biến chứng gì nghiêm trọng. Có thể gặp:
1. Giảm thông khí do ôxy: tình trạng này có thể xảy ra ở Người bệnh COPD
2. Khô niêm mạc đường thở
3. Bội nhiễm vi khuẩn từ dụng cụ thở oxy.
QUY TRÌNH KỸ THUẬT ÉP TIM NGOÀI LỒNG NGỰC
I. ĐẠI CƯƠNG
Ngừng tuần hoàn có thể xẩy ở bất kỳ đâu và bất kỳ lúc nào, đây là trường hợp cấp cứu khẩn cấp. Ngay khi phát hiện Người bệnhngừng tuần phải tiến hành ngay cấp cứu cơ bản hồi sinh tim phổi để giúp duy trì dòng tuần hoàn cho não và tim. Trong hồi sinh tim phổi kỹ thuật ép tim ngoài lồng ngực giữ vai trò rất quan trọng.
Ép tim ngoài lồng ngực là một kỹ thuật dùng áp lực mạnh, liên tục và nhịp nhàng nhờ lực của phần thân trên người, vai và 2 tay ép lên 1/2 dưới của xương ức người bệnh
II. CHỈ ĐỊNH
Người bệnh bị ngừng thở, ngừng tim
III. CHỐNG CHỈ ĐỊNH
– Không có chống chỉ định tuyệt đối
– Chống chỉ định tương đối:
+ Có tràn khí màng phổi áp lực
+ Chấn thương ngực nặng, dập nát vùng ngực trước
IX. CHUẨN BỊ
1. Người thực hiện
– Bác sĩ, điều dưỡng hoặc người được đào tạo và nắm được kỹ thuật ép tim ngoài lồng ngực
3. Phương tiện, dụng cụ
– Bộ, hộp cấp cứu ngừng tuần hoàn được chuẩn bị sẵn
– Bóng, mặt nạ, ống NKQ, máy theo dõi Người bệnhcó điện tim, bơm tiêm 5ml, găng, mũ, khẩu trang,..
– Máy sốc điện, oxi,
– Thuốc Adrenalin, dịch truyền, catheter ngoại biên,.
3. Người bệnh
– Đặt Người bệnhở tư thế nằm ngửa, trên nền cứng
V. CÁC BƯỚC TIẾN HÀNH KỸ THUẬT:
1. Ngay khi phát hiện người bệnh đột ngột bất tỉnh có nghi ngờ ngừng tuần hoàn cần nhanh chóng tiếp cận Người bệnhvà gọi người hỗ trợ. Đặt Người bệnhnằm ngửa trên một mặt phẳng cứng, có thể để chân cao hơn đầu. Nếu nằm trên giường đệm thì lót tấm ván dưới lưng.
1.1. Nhanh chóng khai thông đường thở và xác định ngừng hô hấp và mất mạch cảnh.
1.2. Tiến hành ép tim ngoài lồng ngực: thông khí nhân tạo 30:2 nếu Người bệnhlà người lớn, trẻ nhỏ và nhũ nhi khi có 1 người cấp cứu. Tỷ lệ 15:2 nếu Người bệnhlà trẻ nhỏ hoặc nhũ nhi khi có trên 2 người cấp cứu. Ép tại ^ dưới xương ức, lún từ 1/3 đến ^ bề dầy lồng ngực và tần số 100 lần/phút
2. Trẻ nhũ nhi (dưới 1 tuổi)
– Ép tim ngay phía dưới đường ngang hai núm vú ( nửa dưới xương ức)
– Có thể dùng 2 ngón tay để ép tim (nếu là người cấp cứu không chuyên hoặc chỉ có 1 Người thực hiệncấp cứu) với tỷ lệ ép tim/thông khí là 30/2
– Nếu có từ 2 Người thực hiệncấp cứu trở lên có thể áp dụng tỷ lệ ép tim/thông khí 15/2 đến khi đặt được đường thở hỗ trợ. Nên áp dụng kỹ thuật ép tim dùng 2 ngón tay cái và 2 bàn tay ôm ngực
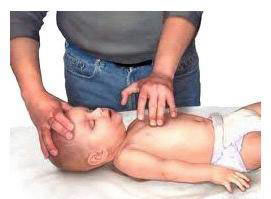
Kỹ thuật ép tim bằng 2 ngón tay(Khi chỉ có 1 người cấp cứu)
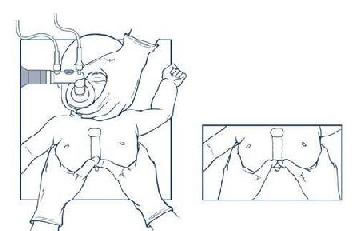
Kỹ thuật ép tim bằng 2 ngón cái và bàn tay ôm ngực
(Khi có nhiều người cấp cứu)
3. Trẻ nhỏ ( trẻ > 1 tuổi đến thiếu niên )
Ép tim ở nửa dưới xương ức, trên đường ngang qua 2 núm vú, ép lún sâu 1/3 đến ^ độ dầy lồng ngực. Người cấp cứu không chuyên có thể dùng 1 hay 2 tay để ép tim
Áp dụng tỷ lệ ép tim/thông khí 30/2 nếu là người cấp cứu không chuyên hoặc chỉ có 1 Người thực hiệncấp cứu
Nếu có 2 Người thực hiệncấp cứu ( hoặc là người đã hoàn thành khóa đào tạo về cấp cứu ngừng tuần hoàn ) có thể áp dụng tỷ lệ ép tim/thông khí 15/2 đến khi đặt được đường thở hỗ trợ
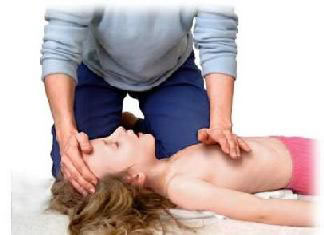
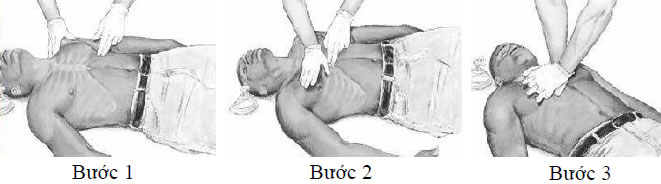
4. Người lớn và trẻ từ 8 tuổi trở lên
– Ép tim ở giữa ngực ngang 2 núm vú
– Ép lún sâu khoảng 4 đến 5 cm, dùng lòng bàn tay của cả 2 tay
– Kỹ thuật có 3 bước cơ bản
+ Bước 1: Xác định vị trí mũi ức
+ Bước 2: Đặt lòng bàn tay thứ nhất lên trên xương ức sát ngay vị trí mũi ức + Bước 3: Đặt bàn tay thứ 2 lên trên bàn tay thứ nhất, các ngón tay đan
vào nhau và nắm chặt – Hướng ép vuông góc với mặt phẳng Người bệnhđang nằm. Luôn giữ khớp vai – khuỷu tay – cổ tay thành 1 đường thẳng

– Phương châm chung của ép tim ngoài lồng ngực trong cấp cứu ngừng tuần hoàn cơ bản là — ép tim nhanh, mạnh, để lồng ngực phồng hết trở lại sau mỗi lần ép tim và hạn chế tối đa khoảng thời gian tạm ngừng ép tim”
VI. BIẾN CHỨNG:
Khi ép tim sai vị trí, sai kỹ thuật hay làm quá thô bạo có thể gặp 1 số biến chứng sau:
• Gãy xương sườn
• Gãy xương ức
• Tràn khí màng phổi
• Đụng dập phổi
QUY TRÌNH KỸ THUẬT ĐẶT ỐNG THÔNG DẠ DÀY
1. ĐẠI CƯƠNG
Đặt ống thông dạ dày là luồn một ống thông vào trong dạ dày qua đường mũi, hoặc đường miệng, để theo dõi, hút dịch, rửa dạ dày hoặc nuôi dưỡng Người bệnh.
II. CHỈ ĐỊNH
– Rửa dạ dày cho Người bệnh ngộ độc qua đường tiêu hóa đến sớm
– Theo dõi tình trạng chảy máu trong xuất huyết dạ dày.
– Hút dịch, hơi dạ dày
– Nuôi dưỡng Người bệnh nặng không tự ăn được
2. CHỐNG CHỈ ĐỊNH
Uống các chất gây ăn mòn: a xít, kiềm mạnh gây tổn thương mũi, miệng, hầu họng.
III. CHUẨN BỊ
1. Người thực hiện
– 01 Điều dưỡng, phải là người đã được đào tạo kỹ thuật đặt ống thông dạ dày, cần phải đội mũ, đeo khẩu trang, đi găng tay sạch.
– Khi Người bệnh cần phải bóp bóng thì thêm Điều dưỡng thứ hai.
2. Phương tiện
– Ống thông Faucher băng chất dẻo, đầu tù, có nhiều lỗ ở cạnh, dùng để đặt đường miệng, rửa dạ dày trong trường hợp dạ dày có nhiều thức ăn, có các cỡ sau:
+ Số 10 đường kính trong 4 mm.
+ Số 12 đường kính trong 5 mm.
+ Số 14 đường kính trong 6 mm.
– Ống thông cho ăn được làm từ nhựa PVC (Stomach Tube) không độc hại, đã được khử khuẩn, thường dùng đặt qua đường mũi cho Người bệnh có các kích thước sau:
* Ở người lớn:
– Ống số 18 (đường kính trong 6 mm) dài 125cm
– Ống số 16 (đường kính trong 5 mm) dài 125 cm Có 4 vạch chuẩn:
– Vạch 1 cách đầu ống thông 45 cm
– Vạch 2 cách đầu ống thông 55 cm
– Vạch 3 cách đầu ống thông 65 cm
– Vạch 4 cách đầu ống thông 75 cm
Đường kính trong ống thông
*Ở trẻ em:
|
Ống số |
Đường kính trong ống thông |
| 12 | 3 mm |
| 10 | 2,5 mm |
| 8 | 2 mm |
| 6 | 1,5 mm |
| 4 | 1 mm |
– Gói dụng cụ tiêu hao
– Gói dụng cụ rửa tay, sát khuẩn
– Bộ dụng cụ bảo hộ cá nhân
– Bộ dụng cụ , thuốc thủ thuật:
– Bộ dụng cụ, thuốc cấp cứu khi làm thủ thuật
3. Người bệnh:
– Nếu Người bệnh tỉnh: giải thích để Người bệnh hợp tác
– Tư thế Người bệnh: nằm ngửa, đầu thấp. trên ngực đặt một săng nhỏ sạch
– Hồ sơ bệnh án: ghi chỉ định đặt ống thông dạ dày, tình trạng Người bệnh trước và sau khi làm thủ thuật, cách thức tiến hành thủ thuật, theo dõi trong và sau thủ thuật về tai biến và biến chứng.
IV. CÁC BƯỚC TIẾN HÀNH
1. Chọn lựa ống thông: tùy theo mục đích, Người bệnh ( người lớn, trẻ em), đặt đường miệng dùng ống thông to, đặt đường mũi dùng ống thông nhỏ (loại ống thông dùng một lần)
Đặt mò:
– Bôi trơn đầu ống thông bằng gạc thấm paraíỉn vô khuẩn.
– Đặt đường mũi:
+ Đưa ống thông vào mũi Người bệnh một cách từ từ, đẩy ống thẳng góc với mặt, khi vào đến họng, gập đầu Người bệnh vào ngực, tiếp tục đẩy ống thông đến vạch thứ nhất (45 cm) vừa đẩy vào vừa bảo Người bệnh nuốt. Khi đầu ống thông vào đến dạ dày thấy có dịch và thức ăn chảy ra trong lòng ống thông.
+ Chiều sâu của ống thông: 45 cm nếu để cho Người bệnh ăn; 55cm nếu để theo dõi chảy máu
– Đặt đường miệng:
+ Chỉ định cho Người bệnh chảy máu mũi do bệnh máu, rối loạn đông máu, viêm mũi….,
+ Bảo Người bệnh há miệng nếu Người bệnh tỉnh, hợp tác. Nếu cần thiết dùng dụng cụ mở miệng, sau đó luồn canun Guedel vào rồi rút dụng cụ mở miệng ra.
+ Đưa ống thông vào miệng Người bệnh một cách từ từ, khi đến họng thì bảo Người bệnh nuốt đồng thời đẩy ống thông vào.Các thao tác tiếp theo cũng giống như đặt đường mũi.
2. Kiểm tra:
– Dịch vị và thức ăn có thể chảy ra ống thông.
– Đặt ống nghe ở vùng thượng vị của Người bệnh, dùng bơm 50ml bơm vào ống thông sẽ nghe thấy tiếng lọc sọc ở thượng vị.
3. Cố định:
+ Mục đích để ống thông khỏi tuột,
+ Dán băng dính trên môi ngoài lỗ mũi, hoặc cố định vào ống nội khí quản
VI. THEO DÕI
– Theo dõi toàn trạng: Ý thức, mạch, huyết áp, nhịp thở, SpO2, nhiệt độ.
– Theo dõi các tai biến sau làm thủ thuật: nôn, chảy máu, chấn thương phù nề thanh môn, tổn thương niêm mạc thực quản, dạ dày, rối loạn nước điện giải (Natri, kali)
VII. XỬ TRÍ TAI BIẾN
1. Nôn: do phản xạ nhất là trẻ em, nguyên nhân đầu ống thông kích thích họng làm Người bệnh lo sợ. Vì vậy cần phải giải thích để Người bệnh hợp tác.
2. Chấn thương vùng thanh môn gây phù nề thanh môn, hoặc phản xạ gây co thắt thanh môn do đầu ống thông đi vào đường khí quản, đặt thô bạo.
+ Biểu hiện: Người bệnh có cảm giác đau vùng họng, nói khó, khàn tiếng. Nặng có khó thở thanh quản có thể gây ngạt thở cấp. Nếu không xử trí kịp thời Người bệnh có thể tử vong.
+ Điều trị:
– Nhẹ: Cho Người bệnh khí dung corticoid.
– Nặng: Đặt nội khí quản, nếu không được phải mở khí quản một thì
3. Chảy máu
+ Hay gặp chảy máu mũi khi đặt ống thông đường mũi do niêm mạc mũi nhiều mạch máu nông, ống thông to, không bôi trơn dầu parafin, đặt thô bạo. Chảy máu miệng ít gặp hơn chủ yếu chảy máu chân răng khi khó mở miệng Người bệnh, Người bệnh dãy giụa khi đặt ống thông. Chảy máu thực quản dạ dày gặp khi dùng ống thông có đầu cứng, đưa vào quá sâu.
+ Phòng: Phải giải thích để Người bệnh hợp tác, làm đúng động tác, nhẹ nhàng đầu ống thông không vát cạnh và cứng.
+ Điều trị: Chảy máu nhẹ thường tự cầm nếu Người bệnh không có rối loạn đông máu. Nặng có thể dùng adrenalin pha nồng độ 1/10.000 rồi nhỏ vào chỗ chảy máu khi Người bệnh không có chống chỉ định dùng adrenalin. Nếu không đỡ có thể phải đặt nút gạc lỗ mũi. Tốt nhất nên mời chuyên khoa Tai Mũi Họng để cầm máu. Trong trường hợp chảy máu dạ dày nặng phải soi dạ dày để cầm máu, có khi phải truyền máu khi có tình trạng mất máu nặng.
QUY TRÌNH KỸ THUẬT CHO ĂN QUA ỐNG THÔNG DẠ DÀY
I. ĐẠI CƯƠNG
– Cho ăn qua ống thông dạ dày là một kỹ thuật nhằm mục đích đưa một lượng thức ăn (sữa, súp, các chất với mục đích dinh dưỡng) qua 1 ống thông được đặt từ mũi (hoặc miệng) qua thực quản vào dạ dày.
– Có thể bơm nước hoặc các thuốc cần điều trị bệnh qua ống thông dạ dày.
– Cũng có thể để dẫn lưu dịch từ dạ dày khi có chỉ định.
II. CHỈ ĐỊNH
1. Người bệnh không thể ăn được:
– Người bệnh sau đặt nội khí quản, mở khí quản, Người bệnh đang thở máy.
– Người bệnh mất hoặc giảm khả năng bảo vệ đường thở, rối loạn nuốt, liệt thần kinh hầu họng do mọi nguyên nhân, hôn mê, co giật, tai biến mạch não.
– Người bệnh có bệnh lý đường tiêu hóa : liệt dạ dày, u thực quản chưa gây tắc nghẽn toàn bộ, tổn thương miệng.
2. Người bệnh tự ăn ít, cần được cung cấp thêm dinh dưỡng.
III. CHỐNG CHỈ ĐỊNH
– Xuất huyết tiêu hóa cấp nặng.
– Các tổn thương loét ăn mòn thực quản dạ dày chưa kiểm soát được.
– Tắc ruột, liệt ruột dạ dày.
– Thể tích dịch tồn dư quá lớn (tuân thủ đánh giá thể tích dịch tồn dư).
– Các chỉ định trước, sau tiểu phẩu phẫu thuật, nội soi….
IV. CHUẨN BỊ
1. Người thực hiện: điều dưỡng đã được đào tạo chuyên khoa Hồi sức cấp cứu.
2. Phương tiện, dụng cụ
2.1.Vật tư tiêu hao
– Bơm tiêm 50 ml: 01 cái
– Băng dính
– Gạc vô trùng
– Găng sạch : 01 đôi
– Ống nghe
– Cốc sạch đựng thức ăn chia độ
– Dung dịch sát khuẩn tay nhanh
– Xà phòng diệt khuẩn
– Mũ : 01 cái
– Khẩu trang : 01 cái
– Thức ăn cho Người bệnh theo chỉ định (chế độ bệnh lý hoặc sữa).
2.2. Dụng cụ
Máy theo dõi nối với cáp điện tim, cáp đo SpO2, cáp đo huyết áp
3. Người bệnh
– Thông báo, giải thích cho Người bệnh hoặc gia đình về kỹ thuật sắp làm.
– Đặt Người bệnh tư thế thích hợp (đầu cao 15-30 độ).
4. Hồ sơ bệnh án, phiếu chăm sóc
IV. CÁC BƯỚC TIẾN HÀNH
1. Các bước trước khi cho ăn qua ống thông
– Điều dưỡng rửa tay bằng xà phòng diệt khuẩn đúng quy trình kỹ thuật.
– Điều dưỡng đội mũ, đeo khẩu trang, đưa dụng cụ đến giường Người bệnh.
– Đặt Người bệnh ở tư thế đầu cao nghiêng sang một bên, trải khăn trước ngực.
– Chuẩn bị thức ăn theo chỉ định của bác sĩ (sữa, súp bơm qua ống thông..)
2. Đánh giá dịch tồn dư dạ dày
– Áp dụng đối với tất cả các Người bệnh có chỉ định nuôi dưỡng qua ống thông dạ dày- tá tràng nằm điều trị tại khoa Hồi sức tích cực.
– Thời điểm đánh giá: trước tất cả các bữa ăn đối với phương pháp cho ăn ngắt quãng và mỗi 4 giờ đối với Người bệnh cho ăn liên tục.
3. Các phương pháp cho ăn qua ống thông dạ dày: 2 phương pháp cơ bản
– Cho ăn qua ống thông dạ dày liên tục: số lượng chất dinh dưỡng của 1 bữa ăn được truyền nhỏ giọt trong 3 giờ sau đó nghỉ 1 giờ, hoặc truyền liên tục 24 giờ.
– Cho ăn qua ống thông dạ dày ngắt quãng: số lượng chất dinh dưỡng của 1 bữa ăn được truyền nhỏ giọt/30-60 phút/1 lần.
3.1. Quy trình với bữa đầu sau đặt ống thông dạ dày hoặc với các Người bệnh cho ăn lại (viêm tụy cấp sau thời gian nhịn ăn)
– Kiểm tra vị trí ống thông dạ dày trước khi cho ăn.
– Nâng đầu lên 300 khi cho người bệnh ăn.
– Số lượng thức ăn: 120 ml/ 3giờ. Cho ăn với tốc độ 40ml/giờ. Sau đó hút dịch tồn dư vào giờ thứ 4, nếu dịch hút > 100ml → bỏ bớt 80 ml dịch tồn dư, còn lại bơm trả và duy trì tiếp thức ăn 40ml/giờ, sau đó 4h kiểm tra lại dịch tồn dư lần 2, nếu vẫn > 100ml → báo Bs để nuôi dưỡng qua đường tĩnh mạch. Nếu < 100ml → bơm trả lại dịch tồn dư và duy trì tốc đồ truyền theo y lệnh (60 – 80ml/giờ)
V. THEO DÕI
– Trong lúc đặt ống thông dạ dày: ống thông vào đường hô hấp, ống thông bị cuộn, hoặc nằm trong thực quản.
– Ống thông khó hoặc không qua được thực quản do co thắt, có khối chít hẹp thực quản tâm vị dạ dày.
– Người bệnh sợ, hốt hoảng, mạch chậm do cường phế vị.
– Trong khi cho ăn qua ống thông: bụng chướng, đầy hơi, khó tiêu, rối loạn tiêu hóa, trào ngược, nôn, xuất huyết tiêu hóa.
– Lưu ống thông dạ dày lâu ngày gây viêm loét dạ dày thực quản.
VII. TAI BIẾN VÀ BIẾN CHỨNG
1. Ống thông dạ dày tụt hoặc cuộn trong miệng, thực quản
– Ống thông vào thanh quản và khí quản gây co thắt thanh môn, khó thở cấp.
– Chảy máu vùng mũi hầu họng do loét tì đè của ống thông dạ dày.
– Nôn trào ngược
2. Cho ăn qua ống thông dạ dày
– Trào ngược do thể tích dịch tồn dư quá lớn, đưa vào dạ dày một thể tích quá lớn, do liệt dạ dày ruột chức năng.
– Tụt ống thông dạ dày hoặc bị cuộn trong miệng thực quản khi cho ăn gây trào ngược và sặc vào đường hô hấp.
QUY TRÌNH KỸ THUẬT GÂY NÔN CHO NGƯỜI BỆNH NGỘ ĐỘC QUA ĐƯỜNG TIÊU HÓA
I. ĐẠI CƯƠNG
– Gây nôn là dùng kích thích cơ học vào vùng hầu họng hoặc dùng hóa chất để người bệnh nôn hết các chất trong dạ dày, cả thức ăn, đồ uống và chất độc.
– Gây nôn là một biện pháp loại bỏ chất độc hữu hiệu, làm càng sớm càng tốt sau khi ăn, uống phải chất độc (1-30 phút). Cần gây nôn ngay tại địa điểm ăn uống phải chất độc hoặc tại cơ sở y tế ban đầu.
II. CHỈ ĐỊNH
Người bệnh ăn, uống phải chất độc trong vòng 1-2 giờ mà không tự nôn được, hoàn toàn tỉnh táo và hợp tác
III. CHỐNG CHỈ ĐỊNH
– Người bệnh có rối loạn ý thức
– Biết chắc chất độc ấy sẽ gây co giật hoặc đã có co giật, chất ăn mòn
– Trẻ nhỏ dưới 1 tuổi, người già lẫn lộn, người bệnh không hợp tác
– Người bệnh đang khó thở, đang có cơn tăng huyết áp hoặc bệnh lý nặng
– Người bệnh có tổn thương hầu họng, miệng, mặt.
IV. CHUẨN BỊ
1. Người thực hiện
Nếu thực hiện tại bệnh viện: 1 bác sĩ, 1 điều dưỡng; đội mũ, đeo khẩu trang, rửa tay.
2. Phương tiện
– Ông thông nhựa mềm (ống thông dạ dày, ống thông hút đờm)
– Chậu nhựa hoặc bô để hứng chất nôn
– Khăn lau mặt
– Gạc
– Găng tay sạch
– Khẩu trang phẫu thuật
– Mũ phẫu thuật
– Đèn soi (đèn gù, đèn pin hoặc đèn khám tai mũi họng)
3. Người bệnh
– Người bệnh được giải thích để hợp tác
– Hồ sơ bệnh án: Ghi rõ tình trạng người bệnh, chỉ định
V. CÁC BƯỚC TIẾN HÀNH
1. Gây nôn bằng cơ học
– Người bệnh ngồi đầu cúi về phía trước hoặc nằm nghiêng.
– Bảo người bệnh há miệng, tháo răng giả (nếu có)
– Dùng ống thông nhựa mềm ngoáy vào thành sau họng để kích thích người bệnh nôn vào chậu hoặc bô.
– Cho người bệnh uống nước 100 – 200ml/lần, sau đó lại kích thích thành sau họng cho người bệnh nôn. Có thể lặp lại 3 – 5 lần.
– Sau khi gây nôn, lau miệng mũi cho người bệnh
– Sau khi gây nôn, cho người bệnh uống than hoạt hoặc rửa dạ dày tùy từng trường hợp ngộ độc. Nếu gây nôn tại nơi xảy ra ngộ độc thì sau đó nhanh chóng đưa người bệnh tới cơ sở y tế gần nhất để cấp cứu.
2. Gây nôn bằng thuốc: Siro Ipeca hiện nay không còn dùng.
VI. THEO DÕI
– Màu, mùi vị, số lượng của chất nôn. Cần mang mẫu chất nôn tới bệnh viện để xét nghiệm nếu gây nôn ngoài bệnh viện.
– Ý thức và toàn trạng của người bệnh: mạch, huyết áp, thở.
– Theo dõi dấu hiệu sặc vào phổi, khó thở ở người bệnh có tiền sử hen phế quản, bệnh tim mạch.
VII. XỬ TRÍ TAI BIẾN
– Sặc vào phổi: đưa ngay tới bệnh viện để được khám, chụp Xquang tim phổi để đánh giá mức độ và điều trị.
– Tổn thương thành sau họng: chảy máu, đau họng.. cho tới cơ sở y tế để khám đánh giá và điều trị.
– Phòng tránh:
+ Không cố kích thích nếu thấy người bệnh có dấu hiệu sặc hoặc ho nhiều, co giật hoặc ý thức xấu đi. o Không ngoáy ống thông quá mạnh gây tổn thương thành sau họng.
+ Không đứng, ngồi đối diện với người bệnh để tránh bị nôn vào người
QUY TRÌNH KỸ THUẬT SỬ DỤNG THAN HOẠT ĐA LIỀU
TRONG CẤP CỨU NGỘ ĐỘC QUA ĐƯỜNG TIÊU HÓA
I. ĐẠI CƯƠNG
– Than hoạt tính, là loại bột nhỏ có màu đen, không mùi, không độc có tác dụng hấp phụ hiệu quả với nhiều chất khác nhau được gọi là than hoạt tính.
– Than hoạt không hấp phụ được những chất có kích thước quá nhỏ, có độ ion hoá cao như là các loại acid, kiềm, điện giải (ví dụ kali) và kém hấp phụ các muối dễ phân ly như arsenic, bromide, cyanide, fluoride, iron, lithium, acid boric, sulfat sắt, ethnol và methanol.
II. CHỈ ĐỊNH
– 1) Ngăn cản hấp thu các chất độc với lượng lớn trong lòng ruột, có giảm nhu động ruột; 2) Ngăn cản tái hấp thu các độc chất có chu trình gan -ruột; 3) Tăng đào thải chất đó ra khỏi máu qua màng niêm mạc ruột
– Các trường hợp đã được chứng minh hiệu quả bằng các thử nghiệm lâm sàng: carbamazepine, dapsone, phenobarbital (gardenal), quinin, theophyline, ngộ độc nấm độc có độc tố là amatoxin (amanitin)
– Các trường hợp có khuyến cáo sử dụng trên lý thuyết: phenytoin, salicylate, meprobamate, phenylbutazone, digoxin, digitoxin và sotalol, phosphor hữu cơ, carbamat, paraquate,..
III. CHỐNG CHỈ ĐỊNH
Người bệnh được chẩn đoán hoặc nghi ngờ tắc ruột hoặc bán tắc ruột
IV. CHUẨN BỊ
1. Người thực hiện
– Bác sỹ: quyết định và ra y lệnh thực hiện cũng như phương thức tiến hành
– Điều dưỡng: thực hiện theo y lệnh của bác sỹ
2. Phương tiện
– Than hoạt bột gói hàm lượng 20g, hoặc Antipois BMai (thành phần 25 g than hoạt và 48g sorbitol)
– Sorbitol gói hàm lượng 5g
– Thuốc an thần: Diazepam 10mg (ống tiêm) dùng cho người bệnh kích thích vật vã nhiều, ngộ độc chất gây co giật
– Bộ dụng cụ bảo hộ cá nhân
– Gói dụng cụ rửa tay, sát khuẩn
3. Người bệnh
– Nếu người bệnh tỉnh: Giải thích để người bệnh hợp tác.
– Nếu người bệnh rối loạn ý thức (kích thích, hôn mê): đặt nội khí quản, cho thuốc chống co giật trước khi tiến hành thủ thuật đề phòng sặc phổi than hoạt.
4. Hồ sơ bệnh án:
– Ghi chỉ định: sử dụng than hoạt đa liều, tình trạng người bệnh trước và sau khi làm thủ thuật, cách thức tiến hành thủ thuật, theo dõi trong và sau thủ thuật về tai biến và biến chứng.
V. CÁC BƯỚC TIẾN HÀNH
1. Tính liều than hoạt và quãng liều
– Người lớn: liều 2g/kg cân nặng, 20g than hoạt mỗi 2 giờ, đối với ngộ độc nấm độc có amatoxin có thể cho tới 3 ngày để cắt chu trình gan-ruột.
– Trẻ em: Liều đầu tiên 1 g/kg cân nặng, trung bình 10g than hoạt, dùng càng sớm càng tốt sau ngộ độc, (50% liều của người lớn).
– Với than hoạt bột, luôn cho cùng sorbitol liều gấp đôi liều than hoạt
– Lựa chọn quãng liều 2 hay 4 giờ tùy thuộc vào lượng độc chất trong lòng ruột và khả năng dung nạp than hoạt của người bệnh. Nếu NGƯỜI BỆNH uống thuốc trừ sâu phospho hữu cơ liều lớn thì nên cho quãng liều là 2 giờ trong 6 liều đầu. Nếu có giảm nhu động ruột thi nên lưu ống thông dạ dày và hút sạch dạ dày (cả than hoạt của liều trước đọng lại) trước khi cho liều than hoạt sau. Các trường hợp khác nên cho quãng liều 4-6 giờ.
2. Pha thuốc
– Nếu có Antipois.BMai, có thể cho người bệnh uống trực tiếp không phải pha. Thành phần 1 tuýp Antipois BMai có 25g than hoạt + 48 g sorbitol + tá dược thành 120 ml
– Không có Antipois.BMai: pha than hoạt và sorbitol
+ Một gói than hoạt có 20g cho vào cốc thủy tinh trộn đều với sorbitol liều gấp đôi than hoạt, sau đó cho khoảng 100ml nước lọc rồi quấy đều cho đến khi tan tạo thành một hỗn dịch đồng nhất ta được hỗn dịch có 20g than hoạt.
+ Tùy theo cân nặng người bệnh và thời điểm cho than hoạt lần đầu hay các lần sau mà dùng liều phù hợp như đã tính.
3. Cho người bệnh uống:
– Điều dưỡng giải thích trước và giúp cho NGƯỜI BỆNH uống. Uống từ từ trong 10 phút. Nếu người bệnh có rửa dạ dày, sau khi rửa: bơm than hoạt qua bộ rửa dạ dày hoặc xông nuôi dưỡng vào dạ dày bằng bơm cho ăn.
– NGƯỜI BỆNH hôn mê hoặc có rối loạn ý thức, Bác sĩ đặt nội khí quản, bơm bóng chèn, sau đó bơm than hoạt bằng bơm cho ăn qua xông nuôi dưỡng vào dạ dày người bệnh.
– Trước khi cho uống lần sau hút sạch than hoạt còn trong dạ dày của liều trước.
VI. THEO DÕI VÀ XỬ TRÍ TAI BIẾN
1. Theo dõi
– Ý thức và toàn trạng của người bệnh: mạch, huyết áp, nhịp thở.
– Theo dõi dấu hiệu sặc than hoạt vào phổi: xảy ra ở người bệnh rối loạn ý thức, co giật không được bảo vệ đường thở trước khi cho than hoạt. Biểu hiện; suy hô hấp đột ngột, ho khạc ra than hoạt màu đen hoặc hút đờm qua ống nội khí quản có than hoạt
– Theo dõi người bệnh đi ngoài than hoạt: số lần và tính chất phân
– Đánh giá khả năng dung nạp than hoạt của người bệnh: buồn nôn và nôn sau khi uống 1 giờ, bụng chướng, không đi ngoài được.
– Rối loạn nước và điện giải: có thể xảy ra nếu ỉa chảy nhiều do quá liều sorbitol.
2. Xử trí tai biến
Nếu người bệnh được đánh giá đầy đủ, kỹ càng trước và tiến hành đúng quy trình kỹ thuật thì hiếm khi xảy ra các biến chứng trên lâm sàng. Ngược lại có thể xảy ra các biến chứng sau đây:
+ Táo bón do than hoat: không cho sorbitol hoặc ít hơn so với khuyến cáo. Nếu trong vòng 24 giờ sau khi uống than hoạt mà NGƯỜI BỆNH chưa đại tiện ra than hoạt, phải cho thêm liều sorbitol 1g/kg
+ Tắc ruột do than hoạt: có thể xảy ra. Theo dõi và xử trí như một tắc ruột cơ học.
+ Ỉa chảy do sorbitol: giảm liều hoặc dừng sorbitol, chú ý bù điện giải
+ Viêm phổi do sặc than hoạt: Xử trí đặt nội khí quản, dùng ống thông hút đờm, hút dịch phế quản, nội soi phế quản để bơm rửa phế quản. Thở máy với PEEP nếu suy hô hấp và tổn thương phổi cấp.
+ Rối loạn nước và điện giải: Xử trí bù lại nước và điện giải qua đường uống hoặc đường tĩnh mạch theo các phác đồ điều chỉnh nước và điện giải hiện có.
+ Chú ý: Trường hợp người bệnh co giật hoặc có nguy cơ bi co giật, trước khi rửa dạ dày và bơm than hoạt phải chống co giật bằng diazepam hoặc phenobarbital (tiêm tĩnh mạch hoặc tiêm bắp), bác sỹ đặt ông nội khí quản có bơm bóng chèn để đề phòng người bệnh nôn trào ngược dịch dạ dày vào phổi trước khi bơm than hoạt.
QUY TRÌNH KỸ THUẬT RỬA DẠ DÀY LOẠI BỎ CHẤT ĐỘC
QUA HỆ THỐNG KÍN
I. ĐẠI CƯƠNG
– Định nghĩa: Rửa dạ dày (RDD) là thủ thuật làm sạch dạ dày có sử dụng hệ thống ống thông và nhiều nước với muối 0,9%
– Là biện pháp quan trọng hạn chế hấp thu, loại bỏ độc chất qua đường tiêu hóa trong cấp cứu ngộ độc cấp qua đường tiêu hóa
– Hiệu quả: Nếu thực hiện trong vòng 1 giờ sau khi uống độc chất có thể loại 80% lượng độc chất đã uống vào, muộn loại trừ được ít hơn nhưng vẫn có tác dụng giảm nhẹ mức độ ngộ độc
– Rửa dạ dày không đúng chỉ định, sai kỹ thuật sẽ dẫn đến các biến chứng nặng nề, thậm chí tử vong.
II. CHỈ ĐỊNH
Người bệnh ngộ độc cấp qua đường tiêu hóa đến trước 3 giờ.
Chú ý:
– người bệnh đến muộn hơn có thể vẫn RDD nếu uống nhiều, người bệnh hôn mê, giảm nhu động đường tiêu hoá.
III. CHỐNG CHỈ ĐỊNH
1. Chống chỉ định tuyệt đối:
– Uống các chất gây ăn mòn: a xít, kiềm mạnh.
– Các chất khi gặp nước tạo ra các phản ứng làm tăng tác dụng độc.
– Xăng, dầu hoả, các chất tạo bọt (xà phòng, dầu gội đầu …), Phosphua kẽm, Phosphua nhôm.
– Có tổn thương niêm mạc đường tiêu hoá.
2. Chống chỉ định tương đối:
– Tổn thương niêm mạc miệng: đặt ống thông nhỏ đường nũi.
– người bệnh rối loạn ý thức, có nguy cơ co giật hoặc co giật cần được đặt ống nội khí quản trước khi rửa
– Trường hợp lợi ích của RDD không rõ ràng mà nguy cơ biến chứng cao thì cho người bệnh uống than hoạt:
+ người bệnh uống quá liều thuốc loại ít nguy hiểm, không có dấu hiệu ngộ độc.
+ Phụ nữ có thai, trẻ nhỏ và người già không hợp tác.
IV. CHUẨN BỊ
1. Người thực hiện: Đội mũ, đeo khẩu trang, đi găng tay sạch
– Bác sĩ ra chỉ định, theo dõi phát hiện và xử trí biến chứng
– 1-2 Điều dưỡng đã được đào tạo kỹ thuật RDD: Thao tác đặt ống thông dạ dày, đóng mở khóa điều chỉnh nước rửa và dịch thải, lắc và ép bụng trong quá trình rửa, khi cần bóp hỗ trợ hô hấp.
2. Phương tiện
– Bộ dụng cụ rửa dạ dày hệ thống kín: 1 bộ
– Ống thông dạ dày: 1 cái
– Gói dụng cụ tiêu hao
– Gói dụng cụ rửa tay, sát khuẩn
– Bộ dụng cụ bảo hộ cá nhân
– Bộ dụng cụ , thuốc thủ thuật
3. Người bệnh
– Nếu người bệnh tỉnh: giải thích để người bệnh hợp tác
– Nếu rối loạn ý thức: Đặt ống nội khí quản (NKQ) có bóng chèn trước.
– người bệnh uống thuốc gây co giật: Dùng diazepam tiêm bắp hoặc tĩnh mạch, đặt NKQ trước khi rửa
– người bệnh có suy hô hấp, truỵ mạch: Hồi sức trước, người bệnh ổn định mới RDD.
– Tư thế người bệnh: Nằm nghiêng trái, đầu thấp.
– Trải một tấm nilông ở đầu giường.
– Hồ sơ bệnh án: Ghi chỉ định RDD, đặt ống thông dạ dày, tình trạng người bệnh trước và sau khi làm thủ thuật, cách thức tiến hành thủ thuật, theo dõi trong và sau thủ thuật về tai biến và biến chứng
V. CÁC BƯỚC TIẾN HÀNH
Bước 1: Chuẩn bị hệ thống rửa dạ dày:
– Chuẩn bị 3 lít nước muối 0,5-0,9%: Sử dụng nước uống tinh đóng chai, nước cất 1 lần hoặc nước RO, cho vào túi 3000ml (mùa đông phải pha nước ấm) cùng với 2 gói muối (20g). Treo túi dịch cao các mặt giường 1m (túi trên). Treo túi 3500ml dưới mặt giường để chờ chứa dịch thải (túi dưới)
– Đặt ống thống dạ dày (có qui trình riêng)
– Nối hệ thống túi dịch vào ống thông dạ dày vừa đặt
Bước 2: Tiến hành rửa dạ dày
– Đưa dịch vào: Đóng khóa đường dịch ra lại, mở khoá đường dịch vào để cho dịch chảy vào dạ dày đạt 200 ml rồi khoá đường dịch vào lại. Dùng tay lắc vùng thượng vị – dạ dày để cặn thuốc và thức ăn được hào tan vào dịch
– Mở khoá đường dịch ra để cho dịch chảy ra túi dưới đồng thời ép vùng thượng vị để dịch ra nhanh và đủ (~ 200 ml)
– Sau đó lấy 200ml dịch rửa đầu tiên cho vào lọ gửi làm xét nghiệm độc chất .
– Lặp lại qui trình cho dịch vào – ra như trên, mỗi lần 200 ml dịch cho đến khi hết số lượng 3000ml dịch. Nếu dịch dạ dày đã trong không còn vẩn thuốc và thức ăn thì ngừng cuộc rửa. Nếu vẫn còn đục thì pha thêm 3000ml dịch vào túi trên tiếp tục qui trình rửa cho đên khi nước trong.
Chú ý:
– Theo dõi cân bằng lượng dịch vào – ra. Nếu lượng dịch chảy ra < 150ml nghi ngờ tắc ống thông, kiểm tra lại đầu ống thông, điều chỉnh độ nông sâu của đầu ống thông.
– Thời tiết lạnh nên dùng nước ấm 370C.
– người bệnh ngộ độc thuốc trừ sâu, dịch rửa dạ dày pha thêm than hoạt: 20g – 40g mỗi 5 lít dịch
– Sau khi rửa xong, bơm than hoạt 20g và sorbitol 40g hoặc 1 tuýp antipois Bmai vào dạ dày (trẻ em nửa liều)
VI. THEO DÕI
– Theo dõi toàn trạng: Ý thức, mạch, huyết áp, nhịp thở, Sp02, nhiệt độ.
– Theo dõi các tai biến sau làm thủ thuật: nôn, Viêm phổi do sặc, chảy máu, chấn thương phù nề thanh môn, tổn thương niêm mạc thực quản, dạ dày, rối loạn nước điện giải (Natri, kali),.
VII. XỬ TRÍ TAI BIẾN
1. Nôn: do phản xạ, nhất là trẻ em: primperan 10mg tiêm bắp hoặc tĩnh mạch 1 ống; trẻ em 1/2 ống . có thể nhắc lại nếu cần.
2. Viêm phổi do sặc
– Điều trị: soi hút và bơm rửa phế quản nếu mới sặc, đặt NKQ, thở máy với PEEP; kháng sinh phù hợp, dùng corticoid sớm, liều cao trong 2 đến 3 ngày nếu không có chống chỉ định.
3. Chấn thương thanh môn
– Điều trị:
+ Nhẹ: khí dung corticoid.
+ Nặng: Đặt NKQ, nếu không được phải mở màng nhẫn giáp
4. Chảy máu đường tiêu hóa trên (mũi, họng, thực quản, dạ dày)
– Phòng: Điều dưỡng giải thích cho người bệnh hợp tác, làm đúng động tác, nhẹ nhàng đầu ống thông không vát cạnh và cứng.
– Điều trị:
+ Nhẹ: thường tự cầm nếu người bệnh không có rối loạn đông máu.
+ Nặng: adrrenalin 1/10.000 nhỏ vào chỗ chảy máu khi không có chống chỉ định. Không đỡ: nút lỗ mũi sau, mời chuyên khoa Tai Mũi Họng để cầm máu. Chảy máu dạ dày nặng phải soi dạ dày để cầm máu, truyền máu khi có tình trạng mất máu nặng.
5. Hạ thân nhiệt: không gặp nếu làm đúng qui trình
– Phòng: Thời tiết lạnh phải RDD bằng nước ấm, nơi kín gió, dùng máy sưởi trong quá trình rửa
– Điều trị: lau khô, ủ ấm cho người bệnh, dùng máy sưởi, uống nước đường hoặc sữa ấm.
QUY TRÌNH KỸ THUẬT GIẢI ĐỘC NGỘ ĐỘC RƯỢU ETHANOL
I. ĐẠI CƯƠNG
Ngộ độc rượu ethanol nặng có thể gây hôn mê sâu, tụt huyết áp, suy hô hấp do ức chế hô hấp hoặc viêm phổi sặc, biến chứng hạ đường huyết, rối loạn điện giải nặng. Hầu hết triệu chứng do tính chất tác động của rượu ethanol và tình tạng tăng áp lực thẩm thấu gây ra. Biến chứng của ngộ độc rượu nặng có thể dẫn đến tử vong.
Điều trị giải độc rượu cấp nhằm giúp giảm nhanh triệu chứng của ngộ độc rượu, phòng và điều trị các biến chứng đã hoặc có thể xảy ra. Trước khi điều trị ngộ độc rượu cần loại trừ hôn mê do các nguyên nhân khác như chấn thương, nhiễm trùng thần kinh, bệnh chuyển hóa hay ngộ độc khác.
II. CHỈ ĐỊNH
Điều trị giải độc rượu ethanol khi đã có chẩn đoán xác định ngộ độc ethanol. Chẩn đoán ngộ độc ethanol dựa vào hỏi bệnh, khám lâm sàng và xét nghiệm.
Hỏi bệnh: có uống rượu.
Triệu chứng lâm sàng:
+ Hơi thở có mùi rượu
+ Rối loạn ý thức: ngủ gà đến hôn mê, hoặc kích thích rối loạn hành vi cảm xúc
+ Thở chậm, thở yếu hoặc ngừng thở. Có thể viêm phổi do sặc Các biến chứng có thể gặp:
+ Chuyển hóa: toan chuyển hóa (ceton, lactic) mức độ nhẹ đáp ứng tốt với điều trị nội khoa, tăng áp lực thẩm thấu, hạ đường huyết, hạ thân nhiệt + Chấn thương kèm theo, cần đặc biệt chú ý chấn thương sọ não và chấn thương cột sống cổ.
Xét nghiệm:
+ Tăng ALTT và khoảng trống ALTT + Định lượng nồng độ ethanol trong máu hoặc hơi thở.
+ Có thể ngộ độc phối hợp rượu độc như methanol, ethylen glycol tuy nhiên sẽ xử trí theo quy trình khác.
III. CHỐNG CHỈ ĐỊNH
– Không có chống chỉ định tuyệt đối cho điều trị giải ngộ độc rượu ethanol
– Thận trọng trong các trường hợp sau đây:
+ Ngộ độc kèm theo các loại rượu độc: methanol, ethylenglycol
+ Rối loạn điện giải: hạ kali máu nặng
+ Hạ đường huyết
+ Chấn thương sọ não, tăng áp lực nội sọ
+ Viêm gan, xơ gan, suy gan.
IV. CHUẨN BỊ
1. Người thực hiện
+ 1 Bác sỹ: đánh giá người bệnh, lựa chọn xét nghiệm, ra chỉ định và đặt mục tiêu điều trị và theo dõi trong quá trình giải ngộ độc rượu.
+ 1 Điều dưỡng thực hiện y lệnh thuốc.
2. Phương tiện
– Dung dịch glucose 10% x 1000ml hoặc glucose 20% x 500ml, natriclorid 0,9% x 2000 ml.
– Vitamin B1 chế phẩm tiêm, hàm lượng 100 mg
– Các gói dụng cụ cần dùng (chi tiết từng gói xin xem thêm trong phần phụ lục):
+ Gói dụng cụ tiêu hao + Gói dụng cụ rửa tay, sát khuẩn + Bộ dụng cụ bảo hộ cá nhân + Bộ dụng cụ tiêm truyền vô khuẩn
+ Bộ dụng cụ, thuốc cấp cứu khi làm thủ thuật: 1 xe cấp cứu gồm + Dụng cụ , máy theo dõi
3. Người bệnh
– Đặt người bệnh ở tư thế an toàn: nằm nghiêng hoặc đầu cao nếu huyết áp người bệnh ổn định.
– Giải thích tình trạng bệnh của người bệnh và kế hoạch điều trị cho gia đình người bệnh.
4. Hồ sơ bệnh án
– Ghi chép nhận xét tình trạng người bệnh vào bệnh án, ghi rõ lý do chỉ định giải độc rượu và phương pháp tiến hành giải độc rượu.
– Khai thác và ghi chép đầy đủ vào hồ sơ bệnh án tiền sử bệnh, các bệnh lý kèm theo.
V. CÁC BƯỚC TIẾN HÀNH
1. Kiểm tra
+ Hồ sơ: ghi chép đầy đủ: Chỉ định, phương thức tiến hành. Riêng chỉ định cần đánh giá lại và ra chỉ định lại mỗi 24 giờ
+ Người bệnh: đúng người bệnh, đúng chẩn đoán, đúng chỉ định và cân nhắc các thận trọng.
2. Thực hiện kỹ thuật
+ Kiểm soát đường thở: tư thế nằm nghiêng an toàn hoặc đầu cao nếu huyết áp ổn định. Chống tụt lưỡi bằng canuyn, hút sạch đờm rãi miệng họng nếu có.
+ Đảm bảo hô hấp: thở oxy qua kính mũi nếu người bệnh còn tự thở được, bóp bóng, đặt nội khí quản nếu người bệnh hôn mê sâu mất phản xạ bảo vệ đường thở. Đặt ống nội khí quản bảo vệ đường thở nếu hôn mê sâu glasgow <6 đỉểm.
+ Đảm bảo tuần hoàn: nếu có tụt huyết áp, đặt catheter tĩnh mạch trung tâm, bù đủ dịch, thuốc vận mạch nếu cần + Tăng thải độc bằng truyền dịch với máy truyền dịch natriclorid 0,9% tốc độ 150 – 200 ml/giờ.
+ Chống hạ đường máu: cho ăn qua ống thông dạ dày, truyền glucose ưu trương 10%, 20% bằng máy truyền dịch tốc độ 40-80ml/giờ tùy theo tình trạng đường huyết của người bệnh. Truyền tĩnh mạch vitamin B1 200mg/ngày ngay hoặc trước khi truyền glucose
+ Khám kĩ để phát hiện các chấn thương kết hợp: chấn thương hàm mặt, sọ não, chấn thương ngực bụng kín..vv + Điều trị các biến chứng: tiêu cơ vân, suy thận, nhiễm trùng, rối loạn nước điện giải, hạ đường máu, hạ thân nhiệt, toan chuyển hóa tăng acid lactic, viêm phổi sặc, tăng áp lực thẩm thấu
+ Nếu lâm sàng cải thiện, khoảng trống thẩm thấu và khí máu bình thường thì người bệnh hồi phục.
+ Nếu xét nghiệm có dấu hiệu nhiễm toan chuyển hóa, tăng acid lactic > 10 mmol/L kết hợp lâm sàng có nhìn mờ, tổn thương đa tạng thì cần nghĩ tới ngộ độc cồn công nghiệp như methanol và ethylen glycol. Cần làm xét nghiệm định lượng và chỉ định lọc máu sớm.
VI. THEO DÕI
+ Theo dõi tình trạng lâm sàng kịp thời xử trí đặt nội khí quản nếu người bệnh hôn mê sâu, không bảo vệ đường thở, phòng và điều trị viêm phổi sặc nếu có
+ Theo dõi sát huyết áp và đường máu, điện giải đồ
+ Lắp monitor theo dõi điện tim và độ bão hòa oxy máu (SpO2) đến khi tình trạng bệnh cải thiện + Theo dõi sát và phát hiện kịp thời các biến chứng khác có thể xảy ra.
+ Các xét nghiệm cần theo dõi: khí máu động mạch, xét nghiệm ceton máu, niệu, lactat máu, điện tâm đồ, công thức máu, đông máu cơ bản.
+ Chụp CT scan sọ não nếu người bệnh hôn mê kéo dài không tương xứng với mức độ nặng của ngộ độc + Siêu âm gan mật nếu người bệnh nghiện rượu mạn tính hoặc có các vấn đề kèm theo.
VII. XỬ TRÍ BIẾN CHỨNG
+ Tăng đường máu nếu truyền đường 20% nhiều và nhanh: dừng truyền glucose.
+ Hạ đường máu có thể gặp nếu người bệnh không ăn và truyền glucose không đủ, không liên tục. Ngòai ra có thể gặp sốc phản vệ do vitamin B1
+ Rối loạn điện giải (natri, kali, canxi): bù theo phác đồ.
QUY TRÌNH KỸ THUẬT
BĂNG ÉP BẤT ĐỘNG SƠ CỨU RẮN ĐỘC CẮN
I. ĐẠI CƯƠNG
– Rắn độc cắn là một loại nhiễm độc do động vật thường gặp nhất.
– Rắn độc cắn có thể gây tử vong trên đường vận chuyển đến viện.
– Nọc độc của rắn từ vị trí cắn về tuần hoàn hệ thống chủ yếu theo con đường bạch huyết.
– Băng ép bất động chi bị cắn tạo ra lực ép làm chậm quá trình nọc đi theo đường bạch huyết về tuần hoàn hệ thống, đồng thời bất động chi bị cắn làm hạn chế co cơ qua đó cũng góp phần làm giảm vai trò “bơm máu” của cơ với tuần hoàn trở về của chi. Các tác dụng này làm triệu chứng nhiễm độc xuất hiện chậm hơn, đặc biệt là liệt, có thể đủ giúp cho người bệnh tới được cơ sở y tế gần nhất một cách an toàn.
II. CHỈ ĐỊNH
Các trường hợp bị rắn cạp nong, rắn cạp nia, rắn hổ chúa, rắn hổ mang cắn.
III. CHỐNG CHỈ ĐỊNH
Các loại rắn lục cắn.
IV. CHUẨN BỊ
1. Người thực hiện: có thể là bất kỳ bác sỹ, y tá, kỹ thuật viên hoặc người đã được hướng dẫn và thực hành.
2. Phương tiện
– Băng:
+ Dùng băng chun giãn bản rộng 7-10cm: 03 cuộn.
+ Nếu không có băng chun giãn, có thể thể bằng ga rô tĩnh mạch (chú ý không ga rô động mạch vì gây thiếu máu, nguy cơ tổn thương đoạn chi)
– Nẹp: nẹp loại dành cho cố định gãy xương đùi, nẹp cố định cẳng bàn tay. Nếu không có thể dùng que dài, gậy hoặc miếng bìa cứng to.
– Băng tam giác hoặc dây treo cẳng bàn tay.
– Băng cuộn thông thường: 03 cuộn (để buộc nẹp).
– Các dụng cụ, phương tiện khác: thuốc và dụng cụ sát trùng, rửa vết cắn, các dụng cụ cấp cứu hô hấp (hút đờm rãi, bong ambu, đặt nội khí quản, máy thở, oxy), tuần hoàn (bộ đặt đường truyền tĩnh mạch, dịch truyền, thuốc vận mạch), dụng cụ vận chuyển người bệnh (cáng, xe cứu thương).
3. Người bệnh
– Động viên người bệnh yên tâm, đỡ lo lắng, không để người bệnh tự đi lại nếu vết cắn ở chân (vì vận động vùng bị cắn làm nọc độc vào cơ thể nhanh hơn).
– Cởi các đồ trang sức (nhẫn, vòng) ở vùng bị cắn (dễ gây chèn ép khi bị sưng nề). Không cố cởi quần áo vì dễ làm vùng bị cắn cử động, có thể băng đè lên quần áo.
– Không để người bệnh tự đi lại. Bất động chân, tay bị cắn (có thể bằng nẹp). Để vết cắn ở vị trí ngang bằng hoặc thấp hơn vị trí của tim.
– Giải thích về sự cần thiết của kỹ thuật, hạn chế vận động vùng bị cắn.
4. Hồ sơ, bệnh án: có thể dùng hồ sơ bệnh án hoặc một tờ giấy ghi chép theo dõi.
V. CÁC BƯỚC TIẾN HÀNH
Kỹ thuật băng ép bất động: Vết cắn ở chân, tay, thực hiện theo các bước sau (theo thứ tự từ trên xuống dưới).
1) Đặt băng ở vùng quanh ngón tay, chân

Băng tương đối chặt nhưng không quá mức (vẫn còn sờ thấy mạch đập, đủ để luồn một ngón tay qua giữa các nếp băng một cách khó khăn).

2) Bắt đầu băng từ ngón tay hoặc chân tới bẹn hoặc nách (để hở móng tay, chân).

3) Dùng nẹp cứng (miếng gỗ, que, miếng bìa cứng,…) để cố định chân, tay.

♦ Vết cắn ở bàn, ngón tay, cẳng tay:
+ Băng ép bàn, ngón tay, cẳng tay.
+ Dùng nẹp cố định cẳng bàn tay.
+ Dùng khăn hoặc dây treo lên cổ người bệnh.
♦ Vết cắn ở thân mình, đầu, mặt cổ: dùng gạc, vải hoặc giấy gấp tạo thành miếng có kích thước khoảng 5cm2, dày 2-3cm đặt trực tiếp lên vết cắn và ấn giữ liên tục lên vùng bị cắn nhưng không làm hạn chế cử động thành ngực hay hít thở của người bệnh.
♦ Kết hợp các biện pháp khác trên đường vận chuyển người bệnh đến bệnh viện: Nếu người bệnh khó thở: hỗ trợ hô hấp theo điều kiện tại chỗ, hà hơi thổi ngạt, bóp bóng ambu qua mask hoặc đặt nội khí quản sau đó bóp bóng hoặc thở máy.
♦ Khi nào tháo băng ép:
– Duy trì băng ép bất động tới khi người bệnh đến được cơ sở y tế có khả năng cấp cứu hồi sức (có thể đặt nội khí quản bóp bóng hoặc thở máy).
– Chuẩn bị trước khi tháo băng ép:
+ Đặt đường truyền tĩnh mạch.
+ Thuốc: dịch natriclorua 0,9% hoặc Ringer lactate truyền tĩnh mạch duy trì đường truyền và bộ chống sốc phản vệ.
+ Các dụng cụ cấp cứu hô hap: ôxy, bóng ambu, bộ đặt nội khí quản, máy thở.
– Cách tháo băng: tháo chậm, tháo từ từ từng phần.
– Theo dõi sát mạch, huyết áp, màu da, hô hấp và tình trạng liệt của người bệnh trong và sau khi tháo.
VI. THEO DÕI
– Theo dõi các dấu hiệu sinh tồn: tri giác, mạch, huyết áp, nhịp thở.
– Tình trạng liệt của người bệnh: người bệnh bị liệt do rắn hổ cắn thường bị liệt ở các dây thần kinh sọ trước (đau họng, sụp mi, mờ mắt, nói khó, nuốt khó), sau đó liệt cơ kiên sườn, cơ hoành và cuối cùng liệt các chi.
– Cảm giác đau, căng tức, tê vùng chi bị cắn được băng ép.
– Màu sắc da đầu ngón, móng của chi được băng ép. Tư thế, vị trí và cử động của vùng bị cắn
– Độ chặt của băng.
VII. XỬ TRÍ BIẾN CHỨNG
Nói chung kỹ thuật băng ép bất động an toàn. Thường có xu hướng băng ép không đủ chặt dẫn tới hiệu quả hạn chế.
– Chèn ép gây thiếu máu ngọn chi:
+ Không gặp nếu làm đúng kỹ thuật, thường do băng chặt quá, duy trì kéo dài nhiều giờ và sưng nề tiến triển.
+ Biểu hiện: đau, tê, mất cảm giác đầu ngón chân, ngón tay, màu sắc đầu ngón, móng chân, móng tay màu tím.
+ Xử trí: nới bớt băng nhưng vẫn phải đảm bảo lực ép.
QUY TRÌNH KỸ THUẬT CẦM MÁU VẾT THƯƠNG CHẢY MÁU
I. ĐẠI CƯƠNG
– Tất cả các vết thương đều ít nhiều có chảy máu.
– Mục đích của cầm máu vết thương là:
+ Nhanh chóng làm ngừng chảy máu để hạn chế mất máu (vì mất nhiều máu sẽ gây sốc nặng cho người bị thương).
+ Làm ngừng chảy máu nhưng phải thực hiện đúng nguyên tắc, đúng kỹ thuật thì mới bảo tồn được chi thể, bảo tồn được tính mạng người bị thương.
– Căn cứ vào mạch máu bị tổn thương mà phân chia thành 3 loại:
+ Chảy máu mao mạch
+ Chảy máu tĩnh mạch
+ Chảy máu động mạch
II. CHỈ ĐỊNH
– Các loại vết thương còn đang tiếp tục chảy máu
III. CHỐNG CHỈ ĐỊNH
– Không có chống chỉ định tuyệt đối khi cầm máu các vết thương đang chảy
máu. Tuy nhiên cần hạn chế sử dụng garo cầm máu với các vết thương chảy máu nhẹ
IV. CHUẨN BỊ
1. Người thực hiện
– Bác sỹ chuyên khoa chấn thương hoặc bác sỹ đa khoa hoặc điều dưỡng đã được tập huấn các kỹ thuật cầm máu.
– Rửa tay bằng xà phòng vô khuẩn, khử khuẩn tay, đi găng, đội mũ và mặc áo vô khuẩn.
2. Dụng cụ
– Bông vô khuẩn
– Các loại gạc vô khuẩn
– Dây garo
– Băng cuộn
– Kẹp Kocher
– Kim và chỉ khâu da
– Thuốc gây tê tại chỗ Xylocain 2%
– Cồn sát trùng
– Dây oxy và bình oxy
– Dịch truyền và dây truyền dịch
– Huyết thanh uốn ván.
3. Người bệnh
– Được giải thích về kỹ thuật cầm máu sắp tiến hành.
– Nằm đầu thấp, thở oxy và đặt đường truyền tĩnh mạch nếu chảy máu nặng.
4. Nơi thực hiện
– Tại phòng thủ thuật vô khuẩn hoặc phòng mổ nếu chảy máu nặng.
5. Hồ sơ bệnh án theo quy định: người bệnh cần làm đầy đủ các xét nghiệm về công thức máu, đông máu cơ bản… Nếu trường hợp chảy máu cấp thì cần tiến hành cầm máu ngay sau đó tiến hành làm xét nghiệm và điều trị các rối loạn đông máu nếu có sau.
V. CÁC BƯỚC TIẾN HÀNH
– Kiểm tra lại hồ sơ người bệnh
– Khám và đánh giá lại tình trạng vết thương và mức độ chảy máu
– Gây tê tại chỗ vết thương nếu người bệnh đau nhiều hoặc vết thương phải khâu.
1. Vết thương chảy máu từ tĩnh mạch hoặc mao mạch:
– Bước 1: Sát khuẩn vết thương. Xác định vị trí chảy máu, kiểm tra tới đáy của vết thương.
– Bước 2: Nếu vết thương từ tĩnh mạch có thể kẹp và buộc thắt tĩnh mạch để cầm máu.
– Bước 3: Khâu vết thương tới đáy của vết thương bằng các mũi chỉ rời nếu vết thương rộng
– Bước 4: Sát khuẩn lại và băng ép bằng gạc và băng cuộn.
Với các vết thương chảy máu từ mao mạch hoặc vết thương nhỏ chỉ cần băng ép cầm máu là đủ.
2. Vết thương chảy máu từ động mạch
– Bước 1: Sát khuẩn vết thương. Xác định vị trí chảy máu hoặc động mạch bị tổn thương.
– Bước 2: Ấn động mạch
Dùng ngón tay ấn đè chặt vào động mạch trên đường đi của nó từ tim đến vết thương.Tùy theo mức độ tổn thương và vị trí ấn mà dùng ngón tay hoặc cả nắm tay để ấn động mạch. Thời gian ấn trung bình từ 15- 30 phút sau khi kiểm tra máu đã cầm tạm thời.
– Bước 3 Sử dụng băng chèn
Là băng ép được buộc chặt tạo thành con chèn đặt lên các vị trí ấn động mạch sau khi đã ấn cầm máu tạm thời, sau đó băng cố định con chèn bằng nhiều vòng băng xiết.
3. Các vết thương động mạch ở sâu, giữa các kẽ xương, vết thương vùng cổ, vùng chậu không thể băng ép được ta dùng cách nhét gạc ( Mècher) vào vết thương rồi khâu vết thương tạm thời để cầm máu sau đó chuyển đến cơ sở chuyên khoa xét phẫu thuật cầm máu.
4. Garo trong vết thương chảy máu nặng
– Chỉ định đặt garô:
+ Vết thương bị cụt chi hoặc chi bị đứt gần lìa.
+ Chi bị giập nát quá nhiều biết chắc không thể bảo tồn được.
+ Vết thương tổn thương mạch máu đã áp dụng những biện pháp cầm máu tạm thời trên mà không có kết quả.
– Cách đặt garô:
Bước1: Ân động mạch ở phía trên vết thương để tạm thời cầm máu. Bước 2: Lót vải hoặc gạc ở chỗ định đặt garô hoặc dùng ngay ống quần, ống tay áo để lót.
Bước 3: Đặt garô và xoắn dần (nếu là dây vải), bỏ tay ấn động mạch rồi vừa xoắn vừa theo dõi mạch ở dưới hoặc theo dõi máu chảy ở vết thương. Nếu mạch ngừng đập hoặc máu ngừng chảy là được. Khi đã xoắn vừa đủ chặt thì cố định que xoắn. Nếu là dây cao su thì chỉ cần cuốn nhiều vòng tương đối chặt rồi buộc cố định.
Bước 4: Băng ép vết thương và làm các thủ tục hành chính cần thiết chuyển người bệnh đến cơ sở có khả năng phẫu thuật cầm máu.
VI. THEO DÕI
– Tình trạng chảy máu của vết thương, mức độ thấm máu vào băng, gạc.
– Mạch, huyết áp, nhiệt độ phát hiện tình trạng chảy máu tiếp diễn, điều chỉnh rối loạn đông máu nếu có.
– Đánh giá tình trạng tưới máu ở đầu chi băng ép
– Với các vết thương garo cần theo dõi thời gian garo, thời gian vận chuyển và thời gian nới garo.
VII. TAI BIẾN VÀ XỬ TRÍ
1. Vết thương vẫn tiếp tục chảy máu: Cần tháo bỏ băng ép, kiểm tra lại vị trí chảy máu và cầm máu lại vết thương.
2. Thiếu máu đầu chi băng ép: Người bệnh đau tức, đầu chi băng ép tím. Cần nới bớt băng ép hoặc nới garo mỗi 30 phút.
QUY TRÌNH KỸ THUẬT CỐ ĐỊNH TẠM THỜI NGƯỜI BỆNH GÃY XƯƠNG
I. ĐỊNH NGHĨA
Gãy xương là một tình trạng mất tính liên tục của xương, nó có thể biểu hiện dưới nhiều hình thức từ một vết rạn cho đến gãy hoàn toàn của xương. Nguyên tắc cố định xương gãy:
– Không đặt nẹp trực tiếp lên da thịt nạn nhân phải có đệm lót ở đầu nẹp, đầu xương (không cởi quần áo, cần thiết rạch theo đường chỉ).
– Cố định trên và dưới ổ gãy, khớp trên và dưới ổ gãy, riêng xương đùi bất động 3 khớp.
– Bất động chi gãy ở tư thế cơ năng: Chi trên treo tay vuông góc, chi dưới duỗi thẳng 180o.
– Trường hợp gãy kín phải kéo chi liên tục bằng một lực không đổi trong suốt thời gian cố định.
– Trường hợp gãy hở: Không được kéo nắn ấn đầu xương gãy vào trong, xử trí vết thương để nguyên tư thế gãy mà cố định.
II. CHỈ ĐỊNH
Các trường hợp gãy xương do bệnh lý hoặc do chấn thương nhằm giảm đau, hạn chế di lệch, hạn chế các tổn thương thứ phát.
III. CHỐNG CHỈ ĐỊNH
Không có chống chỉ định tuyệt đối trong việc cố định chi gãy. Tuy nhiên không kéo nắn đầu xương gãy với gãy xương hở.
IV. CHUẨN BỊ
1. Người thực hiện: Bác sỹ chấn thương hoặc bác sỹ đa khoa, điều dưỡng đã được đào tạo về chấn thương.
– Khử khuẩn tay, đeo găng, đội mũ, khẩu trang vô khuẩn.
2. Dụng cụ
– Nẹp: nẹp phải đảm bảo đủ độ dài, rộng và dày.Một số loại nẹp: nẹp gỗ các cỡ, nẹp Cramer, nẹp máng Beckel, nẹp hơi, nẹp plastic…
– Bông: Dùng để đệm lót vào đầu nẹp hoặc nơi ụ xương cọ xát vào nẹp
– Băng cuộn: Dùng để buộc cố định nẹp. Băng phải đảm bảo: Rộng bản, dài vừa phải, bền chắc.
– Băng dính to bản.
– Thuốc giảm đau toàn thân hoặc giảm đau tại chỗ Xylocain 2%
3. Người bệnh: Được giải thích về kỹ thuật sắp làm.
– Được giảm đau bằng thuốc giảm đau toàn thân hoặc phong bế thần kinh vùng chi bị gãy.
4. Hồ sơ bệnh án: Được làm hồ sơ cẩn thận, chụp XQ xác định tổn thương xương tuy nhiên các trường hợp cấp cứu cần cố định xương gãy trước khi cho người bệnh đi chụp XQ.
5. Nơi thực hiện: khoa cấp cứu hoặc phòng thủ thuật sạch với các gãy xương hở
V. CÁC BƯỚC TIẾN HÀNH
– Kiểm tra lại hồ sơ người bệnh
– Khám và đánh giá lại người bệnh, xác định vị trí gãy xương.
Có nhiều cách cố định xương gãy phụ thuộc vào vị trí xương gãy
1. Gãy xương sườn và xương ức
– Dùng băng dính to bản cố định xương sườn gãy bằng cách dán nửa ngực phía bị gãy cả phía trước lẫn phía sau.
2. Gãy xương đòn: Dùng băng số 8: cần 2 người tiến hành.
Người 1: Nắm 2 cánh tay nạn nhân nhẹ nhàng kéo ra phía sau bằng một lực vừa phải, không đổi trong suốt thời gian cố định.
Người 2: Dùng băng băng kiểu số 8 để cố định xương đòn.
Chú ý: Phải đệm lót tốt ở hai hố nách để tránh gây cọ sát làm nạn nhân đau khi băng.
3.Gãy xương cánh tay
– Để cánh tay sát thân mình, cẳng tay vuông góc với cánh tay (tư thế co).
– Đặt 2 nẹp, nẹp trong từ hố nách tới quá khuỷu tay, nẹp ngoài từ quá bả vai đến quá khớp khuỷu. (Hình 1a)
– Dùng 2 dây rộng bản buộc cố định nẹp: một ở trên và một ở dưới ổ gãy. ( Hình 1b)
– Dùng khăn tam giác đỡ cẳng tay treo trước ngực, cẳng tay vuông góc với cánh tay, bàn tay cao hơn khuỷu tay, bàn tay để ngửa.
– Dùng băng rộng bản băng ép cánh tay vào thân mình. Thắt nút phía trước nách bên lành. (Hình 1c)

Hình 1: Kỹ thuật cố định trong gãy xương cánh tay.
4. Gãy xương cẳng tay
– Để cẳng tay sát thân mình, cẳng tay vuông góc cánh tay. Lòng bàn tay ngửa.
– Dùng hai nẹp: Nẹp trong từ lòng bàn tay đến nếp khuỷu tay, nẹp ngoài từ đầu các ngón tay đến quá khuỷu. ( Hình 2A a) hoặc dùng nẹp Cramer tạo góc 90° đỡ cả xương cẳng tay và cánh tay ( Hình 2B)
– Dùng 3 dây rộng bản buộc cố định nẹp bàn tay, thân cẳng tay (trên, dưới ổ gãy) (Hình 2A b)
– Dùng khăn tam giác đỡ cẳng tay treo trước ngực. (Hình 2Ac)

Hình 2: Kỹ thuật cố định trong gãy xương cẳng tay với nẹp gô (A) và nẹp Cramer (B).
5. Gãy xương cột sống
– Đặt người bệnh nằm thẳng trên ván cứng.
– Tùy thuộc người bệnh nghi ngờ tổn thương vùng cột sống nào mà lựa chọn đặt nẹp cột sống cổ, ngực hoặc thắt lưng cho người bệnh rồi chuyển đến cơ sở chuyên khoa.
6. Gãy xương đùi : Cần 3 người làm.
Người thứ nhất: luồn tay đỡ đùi ở phía trên và phía dưới ổ gãy.
Người thứ hai: đỡ gót chân và giữ bàn chân ở tư thế luôn vuông góc với cẳng chân.
Người thứ ba: đặt nẹp. Cần đặt 3 nẹp. ( Hình 3 a)
+ Nẹp ngoài từ hố nách đến quá gót chân + Nẹp dưới từ vai đến quá gót chân + Nẹp trong từ bẹn đến quá gót chân
Dùng dải dây rộng bản để buộc cố định nẹp ở các vị trí: trên ổ gãy, dưới ổ gãy, cổ chân, ngang ngực, ngang hông, dưới gối ( Hình 3b)

Hình 3: Kỹ thuật cố định trong gãy xương đùi.
7. Gãy xương cẳng chân.
Cần 2 nẹp dài bằng nhau và 3 người làm:
Người thứ nhất: đỡ nẹp và cẳng chân phía trên và dưới ổ gãy.
Người thứ hai: Đỡ gót chân, cổ chân và kéo nhẹ theo trục của chi, kéo liên tục bằng một lực không đổi.
Người thứ ba: Đặt 2 nẹp ( Hình 4 a)
Nẹp trong từ giữa đùi đến quá gót.
Nẹp ngoài từ giữa đùi đến quá gót.
Hoặc đặt nẹp Cramer tạo góc 90 ° đỡ bàn chân và cẳng chân ( Hình 5 a)
– Buộc dây cố định nẹp ở các vị trí: Trên ổ gãy và dưới ổ gãy, đầu trên nẹp và băng số 8 giữ bàn chân vuông góc với cẳng chân.( Hình 4 b)

Hình 4: Kỹ thuật cô định trong gãy xương căng chân băng nẹp gỗ.

Hình 5: Kỹ thuật cô định trong gãy xương căng chân băng nẹp Cramer.
VI. THEO DÕI
– Mạch, huyết áp, tình trạng đau của người bệnh.
– Kiểm tra tưới máu vùng ngọn chi bị gãy và cố định
– Các tổn thương khác đi kèm nếu có.
VII. TAI BIẾN VÀ XỬ TRÍ
– Di lệch xương gãy: Do cố định xương chưa tốt hoặc kéo nắn xương chưa thẳng trục. Cần chụp XQ kiểm tra và nẹp cố định lại xương gãy tránh d
QUY TRÌNH KỸ THUẬT VẬN CHUYỂN NGƯỜI BỆNH CẤP CỨU
I. ĐẠI CƯƠNG
Vận chuyển người bệnh cấp cứu là việc di chuyển người bệnh cấp cứu từ nơi này đến nơi khác để thực hiện các biện pháp cấp cứu, chẩn đoán hoặc điều trị cho người bệnh, đây một công việc rất khó khăn, phức tạp, bản thân người bệnh luôn có nguy cơ diễn biến nặng lên hoặc xuất hiện các biến chứng trong quá trình vận chuyển do diễn biến của bệnh hoặc do chính kỹ thuật vận chuyển không đúng. do đó, công tác vận chuyển người bệnh cấp cứu cần đảm bảo đúng các kỹ thuật vận chuyển nhằm hạn chế các biến cố nguy hiểm do vận chuyển cho người bệnh và đảm bảo an toàn cho người thực hiện làm công tác vận chuyển.
II. CHỈ ĐỊNH VẬN CHUYỂN
– Chuyển người bệnh ra khỏi nơi nguy hiểm như cháy, nổ, sập nhà, hiện trường tai nạn, thảm họa,..
– Vận chuyển người bệnh từ gia đình, ngoài cộng đồng, nơi công cộng, nơi lao động sản xuất,…. đến các cơ sở y tế.
– Vận chuyển người bệnh từ cơ sở y tế này đến cơ sở y tế khác, chuyển người bệnh giữa các khoa phòng, chuyển người bệnh đi làm thăm dò, xét nghiệm, can thiệp,..
III. CHUẨN BỊ
1. Người thực hiện
– Bác sĩ, điều dưỡng, kỹ thuật viên cấp cứu, người hỗ trợ,.. số lượng tùy thuộc vào số lượng người bệnh cần vận chuyển.
– Số lượng Người thực hiệntham gia vận chuyển tuỳ thuộc vào tình hình thực tế nhưng phải đảm bảo tối thiểu là hai Người thực hiệnđể vận chuyển người bệnh, nếu trường hợp người bệnh nặng có nguy cơ rối loạn nặng chức năng sống hoặc có nguy cơ phải can thiệp nên có bác sỹ tham gia vận chuyển, Người thực hiệnvận chuyển phải chuẩn bị đầy đủ hồ sơ bệnh án và các tài liệu liên quan, ghi chỉ định vận chuyển và ghi diễn biến trong quá trình vận chuyển. lựa chọn tư thế và kỹ thuật vận chuyển phù cho người bệnh. Người thực hiệnvận chuyển phải xác định rõ ràng lộ trình vận chuyển và nơi sẽ chuyển người bệnh tới.
2. Phương tiện, dụng cụ
2.1. Vật tư tiêu hao, dụng cụ: Dây truyền dịch, găng sạch, bơm kim tiêm, catheter ngoại biên, ống nghe, huyết áp, ống nội khí quản, oxy, bóng mask, cáng, ô tô vận chuyển,…
2.2. Dụng cụ cấp cứu trong khi vận chuyển: Tuỳ theo tình trạng người bệnh và khả năng trang thiết bị và thuốc để chuẩn bị cho quá trình vận chuyển. thông thường các phương tiện và thuốc cơ bản cần thiết gồm máy theo dõi người bệnh monitoring, máy phá rung, oxi, bóng ambu mặt nạ, ống nội khí quản, bình oxy,..thuốc tối thiểu cấp cứu: adrenalin, atropin, lidocain, thuốc duy trì salbutamol, vận mạch, máy truyền dịch, bơm tiêm điện. nếu người bệnh cần thở máy các máy thở khi vận chuyển phải đảm bảo các chức năng cơ bản và an toàn cho người bệnh
3. Người bệnh
– Giải thích cho người bệnh và/hoặc người đại diện hợp pháp của người bệnh về việc cần thiết và mục đích của việc vận chuyển người bệnh và các lợi ích, các rủi ro, nguy cơ và các biến chứng nguy hiểm có thể gặp trong khi vận chuyển.
– Đánh giá tình trạng người bệnh, thảo luận giữa các Người thực hiệnvận chuyển về tình trạng người bệnh, các chú ý về theo dõi, chăm sóc và điều trị của người bệnh, giải thích cho người bệnh (nếu người bệnh tỉnh) hoặc người nhà người bệnh về việc vận chuyển người bệnh và dự kiến những khó khăn trong quá trình vận chuyển.
– Đặt người bệnh nằm tư thế thuận lợi để dẽ tiếp cận, dễ vận chuyển. cho thở oxy, mắc máy monitoring theo dõi, dặt đường truyền tĩnh mạch,..nếu vận chuyển người bệnh di xa.
– Kỹ thuật vận chuyển được thực hiện khi cần vận chuyển người bệnh trong các tình huống như: Vận chuyển người bệnh ra khỏi nơi bị nạn, từ gia đình nạn nhân đến bệnh viện, từ cộng đồng đến cơ sở y tế, từ phòng cấp cứu vào các khoa trong bệnh viện, từ Khoa cấp cứu đến các phòng thăm dò chức năng trong bệnh viện, ngoài bệnh viện,…
4. Chuẩn bị hồ sơ bệnh án
– Ghi chép chỉ định thực hiện kỹ thuật vận chuyển vào bệnh án.
– Kiểm tra lại các xét nghiệm
– Phiếu ghi chép về kỹ thuật vận chuyển và quá trình thực hiện kỹ thuật.
IV. CÁC BƯỚC TIẾN HÀNH KỸ THUẬT VẬN CHUYỂN NGƯỜI BỆNH
1. Kiểm tra hồ sơ: Kiểm tra lại hồ sơ về chỉ định chống chỉ định của việc vận chuyển người bệnh.,..
2. Kiểm tra lại người bệnh: Khám lại, đánh giá lại chức năng sống của người bệnh
3. Thực hiện kỹ thuật
3.1. Kỹ thuật nâng và chuyển người bệnh:
Các kỹ thuật này nhằm đưa người bệnh ra khỏi khu vực nguy hiểm như cháy, nổ, nước, điện,.. kỹ thuật nâng người bệnh phải dựa hoàn toàn vào sức lực của người thực hiện kỹ thuật, do đó trước khi nâng và chuyển người bệnh cần đánh giá nhanh tình trạng người bệnh và khả năng có thể đủ sức nâng được NGƯỜI BỆNH lên hay cần sự hỗ trợ để đưa NGƯỜI BỆNH vượt qua được khoảng cách đến vị trí định trước (hình 1).
Cố gắng tận dụng các phương tiện sẵn có một cách hiệu quả. khi di chuyển người bệnh nên đi chậm, Người thực hiệnvận chuyển cần sử dụng các động tác phối hợp để tận dụng cơ lực của mình một cách hiệu quả để chuyển người bệnh đến nơi an toàn gần nhất hoặc chuyển được người bệnh lên cáng hoặc các phương tiện vận chuyển khác. nếu có nhiều người tham gia cần phối hợp chặt chẽ và thường xuyên giữa các Người thực hiệntrong suốt quá trình vận chuyển để đảm bảo an toàn cho người bệnh và hỗ trợ lẫn nhau (hình 2).
Một số kỹ thuật chuyển và di dời người bệnh có thể vận dụng trong những tình huống đặc biệt như kéo người bệnh bằng cách nắm lấy cổ áo người bệnh hay đặt người bệnh lên môt tấm chăn rồi kéo người bệnh về phía trước, nhưng phải tôn trọng trục thẳng của cơ thể, hoặc người thực hiện kỹ thuật luồn hai tay qua nách người bệnh từ phía sau và kéo người bệnh về phía trước (hình 3).
3.2. Kỹ thuật khiêng an toàn
Khi đã chuyển được người bệnh lên cáng hoặc các phương tiện tận dụng phù hợp (ván,..) chỉ thực hiện động tác khiêng khi đã nắm chắc tay vào cáng, cáng phải sát vào thân mình, trong khi khiêng lưng phải thẳng, không nên bước dài, đầu giữ thẳng, di chuyển nhẹ nhàng tránh các động tác đột ngột, xóc nảy làm các cơ của người khiêng cáng hoạt động quá sức dẫn đến nhanh mỏi cơ và tổn thương cơ. phối hợp nhịp nhàng với đồng nghiệp, khi khiêng cáng ở những địa hình đặc biệt cần chú ý nguyên tắc khi đi xuống dốc (hoặc xuống cầu thang) phía chân người bệnh đi trước, khi lên dốc (hoặc lên cầu thang) phía đầu NGƯỜI BỆNH đi trước (hình 4).
3.3. Kỹ thuật chuyển người bệnh từ cáng vào giường bệnh và ngược lại
3.3.1. Kỹ thuật kéo sang ngang:
Thường cần có 3 nhân viên, nếu người bệnh chấn thương, nghi có tổn thương cột sống cổ, cần có thêm 1 Người thực hiệnđể giữ đầu người bệnh luôn thẳng trục với thân mình. đặt cáng sát cạnh vào giường, mặt cáng và mặt giường ngang nhau, trong trường hợp có các phương tiện chuyên dụng như thảm lăn đặt dưới lưng người bệnh việc chuyển sẽ thuận lợi hơn, nếu NGƯỜI BỆNH không nằm trên ga trải, các Người thực hiệnvận chuyển có thể đứng cùng một bên giường hay cáng luồn tay đưới đầu, lưng hông, đùi và chân NGƯỜI BỆNH nâng nhẹ và kéo người bệnh sang ngang.
3.3.2. Kỹ thuật “múc thìa ”:
Thường cần có 3 nhân viên, nếu người bệnh chấn thương, nghi có tổn thương cột sống cổ, cần có thêm 1 Người thực hiệnđể giữ đầu người bệnh luôn thẳng trục với thân mình. các Người thực hiệnvận chuyển quỳ một chân ở cùng một bên của người bệnh, luồn tay đưới đầu, lưng hông, đùi chân người bệnh, nâng lên và cùng di chuyển giữ cho cơ thể người bệnh luôn được giữ thẳng trục (hình 5). kỹ thuật này thường áp dụng khi chuyển người bệnh lên cáng hoặc chuyển người bệnh từ cáng lên giường và ngược lại. trong kỹ thuật chuyển người bệnh từ cáng lên giường hoặc ngược lại, vị trí của cáng so với giường có thể đặt tuỳ theo điều kiện cụ thể để thuận lợi cho chuyển người bệnh như đặt cáng song song gần, cáng song song xa và cáng vuông góc với giường.
3.3.3. Cố định người bệnh trong khi vận chuyển:
Cần chú ý đặt người bệnh ở tư thế phù hợp và đảm bảo chắc chắn trước khi chuyển người bệnh tránh nguy cơ bị ngã, rơi,…trong khi vận chuyển. nếu chuyển bằng cáng sau khi đặt người bệnh nằm trên cáng, dùng dây cố định người bệnh vào cáng, thường dùng cố định ở 3 vị trí là ngang ngực, ngang bụng, ngang chân người bệnh, có thể nâng cao đầu cáng lên nếu không có chống chỉ định. nếu không dùng cáng, cũng cần đảm bảo người bệnh đã được cố định chắc chắn trước và trong khi vận chuyển (hình 6).
Hình 6: kỹ thuật cố định người bệnh vào cáng Đối với các người bệnh chấn thương, phải chú ý đến chấn thương cột sống, đặc biệt là chấn thương cột sống cổ. nếu nghi ngờ có chấn thương cột sống cổ cần đặt người bệnh ở tư thế nằm ngửa đầu bằng trên ván cứng hoặc cáng cứng, luôn giữ thẳng trục đầu, cổ và thân mình và đặt nẹp cổ cho người bệnh, nếu nghi ngờ chấn thương cột sống cũng đặt người bệnh ở tư thế nằm ngửa, đầu bằng trên ván cứng hoặc cáng cứng, cố định toàn bộ người bệnh trên cáng trước khi tiến hành vận chuyển (hình7)
Hình 7: kỹ thuật cô định người bệnh chấn thương cột sông vào cáng
3.3.4. Tư thế người bệnh trong khi vận chuyển:
Trong khi vận chuyển, người bệnh có nguy cơ diễn biến nặng thêm do tiến triển của bệnh hoặc do tác động của quá trình vận chuyển, cần đặt người bệnh ở tư thế phù hợp, theo dõi diến biến và đặt lại tư thế cho phù hợp với tình trạng mới của người bệnh, đối với NGƯỜI BỆNH bị chấn thương phải chú ý đến chấn thương cột sống, đặc biệt là chấn thương cột sống cổ, nếu nghi ngờ chấn thương cột sống cổ cần đặt nẹp cổ cho NGƯỜI BỆNH và đảm bảo trục đầu, cổ và thân mình trong quá trình VC. Nếu có gãy chi phải cố định tạm thời trước khi vận chuyển và chú ý giữ bất động trong quá trình vận chuyển.
V.THEO DÕI NGƯỜI BỆNH TRONG KHI VẬN CHUYỂN
Người bệnh phải đảm bảo được theo dõi chặt chẽ các chức năng sống theo dõi liên tục và ghi định kỳ điện tim, nồng độ oxy máu (spo2), theo dõi và ghi chép định kỳ huyết áp, mạch, nhịp thở, khi phát hiện người bệnh có những diễn biến bất thường trong trường hợp cần thiết có thể tạm dừng việc vận chuyển để xử trí người bệnh, phối hợp chặt chẽ giữa các Người thực hiệnvận chuyển. cần lưu ý 2 thời điểm khi chuyển người bệnh từ giường lên cáng vàchuyển người bệnh từ cáng lên giường rất dễ xảy ra các biến cố nguy hiểm hoặc bị tuột đường truyền thuốc, tuột các phương tiện theo dõi. bàn giao đầy đủ tình trạng người bệnh và diễn biến trong quá trình vận chuyển, các biện pháp điều trị đang thực hiện cho bộ phận tiếp nhận người bệnh.
QUY TRÌNH KỸ THUẬT THỬ ĐƯỜNG MÁU MAO MẠCH
I. ĐẠI CƯƠNG
Theo dõi diễn biến lượng đường trong máu của người bệnh bằng máy thử và que thử. Gúp bác sỹ kiểm soát và điều trị đạt kết quả tốt cho người bệnh, nhất là những người bệnh bi tiểu đường và rối loạn điện giải.
II. CHỈ ĐỊNH
– Người bệnh bị tiểu đường, viêm tụy cấp… theo chỉ định của bác sỹ.
III. CHỐNG CHỈ ĐỊNH
Người bệnh không bị tiểu đường, hoặc người bệnh có lượng đường trong máu ổn định trong giới hạn bình thường. không có chỉ định của bác sỹ.
IV. CHUẨN BỊ
1. Người thực hiện: điều dưỡng.
2. Phương tiện, dụng cụ


